Ausführlichste Informationen zum Lipödem
finden Sie HIER.
Krankheitsbild, Diagnose
Das Lipödem ist eine krankhafte Fettverteilungsstörung noch nicht geklärter Ursache, die bei Frauen symmetrisch an den Hüften,am Po und beiden Beinen, meist zusätzlich auch an den Armen auftritt.
Die ersten und typischen Anzeichen des Lipödems sind Spannungsgefühle, Schmerzen und Erschöpfung in den Beinen. Sie beginnen bei längerem Stehend oder Sitzen, werden im Lauf des Tages zunehmend heftiger und können bis ins Unerträgliche anwachsen. Besonders schlimm ist es bei warmen Temperaturen, aber auch bei niedrigem Luftdruck (Flugreisen). Die Schmerzen lassen selbst durch Hochlagern der Beine nicht nennenswert nach. Bei manchen Frauen sind sie einige Tage vor der Monatsblutung besonders ausgeprägt.
Es gibt verschiedene Verteilungsmuster des krankhaft vermehrten Fettgewebes. An den Beinen unterscheiden wir:
- Oberschenkel-Typ („Reithosen“): hier sind nur Hüften und Oberschenkel betroffen
- Unterschenkel-Typ („Bundhosen“): hier sind zusätzlich die Unterschenkel betroffen
- Knöchel-Typ (“Pumphosen“, „Türkenhosen“, „Suavenhosen“): hier sind zusätzlich die Unterschenkel und zwar bis zu den Knöcheln betroffen. Dort ist eine deutliche Stufe sichtbar, die sich bis zu einem muff-artigen Fettkragen entwickeln kann, der über die Knöchel herunterhängt.
Sind auch die Arme betroffen (was meistens der Fall ist), gleicht das Muster der Fettverteilung in der Regel dem der Beine.
Das Lipödem betrifft ausnahmslos[1] Frauen und tritt nie vor der Pubertät auf. Es kann auch im Zusammenhang mit einer Schwangerschaft, den Wechseljahren oder einer gynäkologischen Operation (Entfernung von Gebärmutter, Eierstöcke, Eileiter etc.) auftreten bzw. sich verschlimmern. Aus diesen Gründen wird eine hormonelle Ursache dieser Krankheit vermutet[2].
Es wurde jedoch auch von Fällen berichtet, in denen ein Lipödem nach einer Vollnarkose oder einer schweren Stress-Situationen (Tod eines geliebten Menschen, Scheidung, Schock etc.) auftrat. Dann wird oft schnell ein Kummerspeck „diagnostiziert“, den sich die arme Frau angefuttert hat.
Oft wird eine familiäre Häufung des Lipödems festgestellt, es kann aber auch „spontan“, also ohne ein in der Familie bisher beobachtetes Vorkommen auftreten. Und – darauf weisen wir mit Nachdruck hin – magere Frauen können ebenso ein Lipödem bekommen wie fettleibige! Interessanterweise kommt das Lipödem bei Asiatinnen praktisch nicht vor.
Das Lipödem hat eine Neigung zur Verschlimmerung. Diese „Progredienz“ ist aber individuell stark unterschiedlich und im Einzelfall nicht vorhersagbar. Bei manchen Frauen kommt die Zunahme des Fettgewebes bis zu einer bestimmten Ausprägung und verharrt in dem Zustand das ganze Leben lang. Bei anderen nimmt das Lipödem dagegen von Anfang an rapide zu. Und manchmal bleibt es jahrelang konstant, um sich dann schubartig zu verschlimmern. Der weitaus größte Teil aller Lipödeme tritt im Alter zwischen 20 und 30 Jahren auf.
In Abhängigkeit von der Ausprägung werden drei Stadien des Lipödems unterschieden:
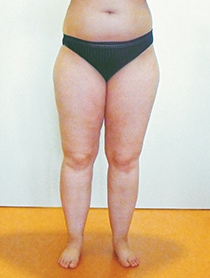
Stadium I:
- sichtbare Tendenz zur „Reithosen“-Form, die Haut ist glatt und gleichmäßig,
- wird sie (zusammen mit dem Unterhautgewebe!) zusammengeschoben (Pinch-Test), zeigt sich eine „Orangenhaut“-Textur,
- das Unterhautgewebe fühlt sich verdickt und weich an,
- teilweise (besonders innen an Oberschenkeln und Knien) sind Strukturen tastbar, die sich wie Styroporkügelchen in einem Plastikbeutel anfühlen
- Foto: Dr. Gerd R. Lulay,
www.lymphzentrum-nordwest.de
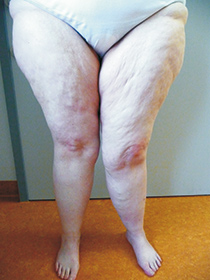
Stadium II:
- ausgeprägte „Reithosen“-Form,
- grobknotige Hautoberfläche mit großen Dellen und walnuss- bis apfelgroßen Knoten („Matratzenhaut“),
- das Unterhautgewebe ist verdickt aber noch weich
- Foto: Dr. Gerd R. Lulay,
www.lymphzentrum-nordwest.de
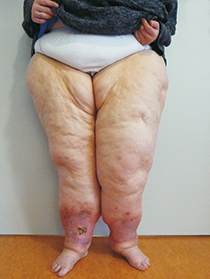
Stadium III:
- ausgeprägte Umfangsvermehrung, Unterhautgewebe stark verdickt und verhärtet,
- grobe, deformierende Fettlappen (Wammenbildung) an den Innenseiten der Oberschenkel und der Kniegelenke (Scheuer-Wunden!),
- teilweise über die Knöchel herunterhängende Fettwülste,
- X-Beinstellung (dauerhaft hohe Fehlbelastung der Gelenke!)
- Foto: Dr. Gerd R. Lulay,
www.lymphzentrum-nordwest.de
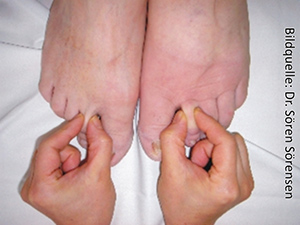
Bei dem Lipödem im Bild rechts haben sich bereits sekundäre Lymphödeme gebildet. Diese erkennt man an den Schwellungen der Füße und den tiefen Falten an den Zehenwurzeln. Hier liegt somit ein Lipo-Lymphödem vor.
Zusätzlich ist ein Erysipel (Wundrose) sichtbar, eine sehr schmerzhafte Entzündung mit Rötung, die von hohem Fieber begleitet wird.
Wichtiger Hinweis: Die Schwere der Symptomatik, insbesondre die Schmerzhaftigkeit ist nicht zwangsläufig mit der Stadieneinteilung verknüpft!
Wichtiger Hinweis: Das sekundäre Lymphödem, das aus einem Lipödem ein Lipo-Lymphödem macht, kann in allen Stadien des Lipödems entstehen! Eine begleitende Adipositas kann das begünstigen.
Lipödem-Klassifizierung nach Marshall und Schwahn-Schreiber
Diese beiden Autoren haben einen interessanten Vorschlag zur Klassifizierung des Lipödems anhand sonometrischer Kriterien gemacht. Dabei wird die gemeinsame Dicke von Kutis und Subkutis 6 bis 8 cm oberhalb des Malleolus medialis (Innenknöchel) gemessen. Diese Stelle gilt selbst bei proximal (körpernah) betonten Lipödemen als verlässlicher Referenzpunkt.
Dicke von Kutis und Subkutis |
Einstufung |
| 12 bis 15 mm | leichtes Lipödem oder Lipohyperplasie |
| 15 bis 20 mm | mäßiges Lipödem |
| 20 bis 30 mm | ausgeprägtes Lipödem |
| mehr als 30 mm | schweres Lipödem |
Die Diagnose des Lipödems erfolgt grundsätzlich durch
- Erhebung der Krankheitsgeschichte (Anamnese),
- Anschauen (Inspektion) und
- Abtasten (Palpation).
Anhand dieser drei Elemente der „Basisdiagnose“ kann der lymphologisch kompetente Arzt in mehr als 90 Prozent der Fälle ein Lipödem eindeutig diagnostizieren.
Wichtiger Hinweis: Gutachten, die der Medizinische Dienst der Krankenkassen (MDK) in Bezug auf Leistungen zur Therapie des Lipödems ausstellt, ohne Inspektion und Palpation vorgenommen zu haben, haben keinerlei Anspruch auf Richtigkeit!
Die typischen Kennzeichen des Lipödems sind folgende:
- Es tritt immer symmetrisch an beiden Beinen auf (Leitsymptom).
- Häufig sind zusätzlich die Arme betroffen. Dann ähnelt die Fettverteilung dort der an den Beinen.
- Niemals sind die Füße bzw. die Hände betroffen. Das vermehrte Fettgewebe erstreckt äußerstenfalls bis zu den Knöcheln bzw. Handgelenken (Leitsymptom).
- Spontane („grundlose“) Schmerzen in Form eines dumpfen Schwellungsgefühls bis hin zu „berstenden“ Spannungsschmerzen. Berührungs- und Druckschmerzhaftigkeit an Ober- und Unterschenkeln. Diese Beschwerden verschlimmern sich meist mit zunehmender Flüssigkeitseinlagerung im Lauf des Tages (Leitsymptom). Bei manchen Frauen sind die Schmerzen in den Tagen vor der Monatsblutung besonders stark.
- Ausgeprägte Neigung zu Hämatomen („blaue Flecken“, Blutergüsse) schon bei geringen Stößen oder Druckbelastung aufgrund einer erhöhten Brüchigkeit der Haargefäße („Kapillarfragilität“) (Leitsymptom).
- Flüssigkeitseinlagerungen („orthostatische Ödeme“) im Fettgewebe des Lipödems (also nicht in den Füßen[3]) in der zweiten Tageshälfte, insbesondere bei warmem Wetter und nach langem Stehen oder Sitzen (Leitsymptom). Die Beine fühlen sich dann sehr schwer, schmerzhaft gespannt, müde und kraftlos an. Die Schmerzen lassen selbst durch Hochlagern der Beine nicht nennenswert nach. Bei manchen Frauen treten die Flüssigkeitseinlagerungen kurz vor der Monatsblutung verstärkt auf.
- Die Menge des Fettgewebes im Lipödem kann weder durch Diät noch Sport reduziert werden (Diät-Resistenz). Selbst extreme Abmagerungskuren, die Oberkörper und Gesicht ausgemergelt und knochig wirken lassen, führen zu keiner Abnahme des Lipödems (Leitsymptom).
- Das Stemmer’sche Zeichen[4] ist negativ (Ausnahme: Lipo-Lymphödem).
- Gesäß und Beine wirken gegenüber dem Oberkörper unproportioniert. Das gilt unabhängig davon, ob die Patientin schlank oder übergewichtig ist! In jedem Fall ist der Umfang der Hüfte mindestens 1,4-mal größer als der Taillenumfang („Waist-to-hip-ratio“ oder „Taille-Hüft-Verhältnis“ ist kleiner als 0,7).
- Ein (vorsichtiger!) Kneiftest (Pinch-Test) im Bereich des Lipödems verursacht Schmerzen, nicht dagegen am Bauch oder Rücken.
- An den Außenseiten der Beine verursacht ein Pinch-Test größere Schmerzen als an den Innenseiten. (Bei Gesunden ist das umgekehrt.)
- Ein Pinch-Test verursacht an den Waden größere Schmerzen als an den Oberschenkeln.
- Die Schmerzhaftigkeit des Lipödems hängt nicht von der Ausprägung des Fettgewebes sondern der Flüssigkeitseinlagerung ab. Auch relativ „dünne“ Lipödeme können extreme Schmerzen verursachen! So gibt es nicht wenige, meist sehr junge, Lipödem-Patientinnen, deren Lipödem „klinisch inapparent“ (optisch nicht zu erkennen) aber extrem schmerzhaft ist.
- Die Haut im Bereich des Lipödems fühlt sich im Vergleich zur Haut am Bauch oder am Rücken knotig an.
- Bei schlanken, sportlichen Frauen, deren Muskeln sich am Rumpf (insbesondere am Rücken) deutlich abzeichnen, ist die Muskulatur im Bereich des Lipödems durch Fettgewebe „verstrichen“ (nicht sichtbar).
- Das Lipödem ist von weicher Konsistenz (Ausnahme Stadium III), ein Druck mit dem Daumen hinterlässt keine Eindellung.
- Der Drehschwing-Test nach Cornely[5] ist positiv.
- Die Oberschenkel fühlen sich kalt an, sogar wenn die Patientin selbst dort ein Brennen verspürt.
Einige der Symptome haben wir mit „Leitsymptom“ gekennzeichnet. Ein Leitsymptom (auch Kardinalsymptom oder Kernsymptom) ist das bedeutsamste Zeichen einer bestimmten Erkrankung oder Verletzung. Es ist eine wesentliche Orientierungshilfe bei der Diagnosefindung. So auch hier: Fehlt eines der Leitsymptome, kann die Diagnose „Lipödem“ nicht gestellt werden. Dann sind weitergehende Untersuchungen notwendig (siehe „Bildgebende Diagnosetechniken“ weiter unten).
Das ist insbesondere bei der Unterscheidung zwischen dem Lipödem und der Extremitäten-Lipohypertrophie (auch „das dicke Bein der gesunden Frau“ genannt) von Bedeutung. Letztere sieht wegen der Symmetrie der Fettverteilung dem Lipödem sehr ähnlich und ist, genauso wie das Lipödem, nicht „abhungerbar“ (diätresistent). Häufig liegt auch eine gewisse Hämatom-Neigung vor, nicht jedoch die Schmerzhaftigkeit und die Flüssigkeitseinlagerungen in der zweiten Tageshälfte. Deshalb wird sie im Gegensatz zum Lipödem nicht als Erkrankung sondern als eine Variante der Körperform angesehen. Allerdings kann sich im Laufe der Zeit aus einer Extremitäten-Lipohypertrophie ein Lipödem entwickeln. Meist geschieht das im Alter zwischen 20 und 40 Jahren.
Bei der Diagnose des Lipödems muss der Arzt dieses von ähnlichen Befunden abgrenzen (Differenzialdiagnose, abgekürzt DD). Hier wären vor allem zu nennen:
- Extremitäten-Lipohypertrophie
- periphere (gynoide) Adipositas („Birnentyp“)
- benigne symmetrische Lipomatose (Madelung-Syndrom, Launois-Bensaude-Syndrom)
- Morbus Dercum (Lipomatosis dolorosa), die Abgrenzung zum Lipödem ist schwierig. Der Morbus Dercum tritt jedoch meist zwischen dem 35. und 50. Lebensjahr (Wechseljahre) auf und wird typischerweise von häufigen Kopfschmerzen und Depressionen begleitet.
- Ödeme aufgrund anderer Ursachen (Phlebödeme etc.)
In der Praxis beobachten wir häufig, dass das das Lipödem mit dem Lymphödem verwechselt wird. Da letzteres jedoch so gut wie nie symmetrisch auftritt, ist diese Verwechslung nicht nachvollziehbar.
Lipödem an den Armen
In der medizinischen Literatur finden sich immer wieder Angaben, dass bei 30 oder 60 Prozent der Lipödem-Patientinnen auch die Arme betroffen sind. Tatsächlich sind die Arme aber in den meisten Fällen ebenfalls betroffen. Doch da die Frauen hauptsächlich wegen ihrer Beinschmerzen einen Arzt aufsuchen und dann normalerweise auf ein mögliches Venenleiden untersucht werden, bleiben die Arme außerhalb der Betrachtung. Das Muster der Fettverteilung an den Armen gleicht in der Regel dem der Beine.
Bildgebende Diagnosetechniken:
Falls die klinischen Befunde keine zweifelsfreie Diagnose zulassen, kann eine technische Diagnostik notwendig sein.
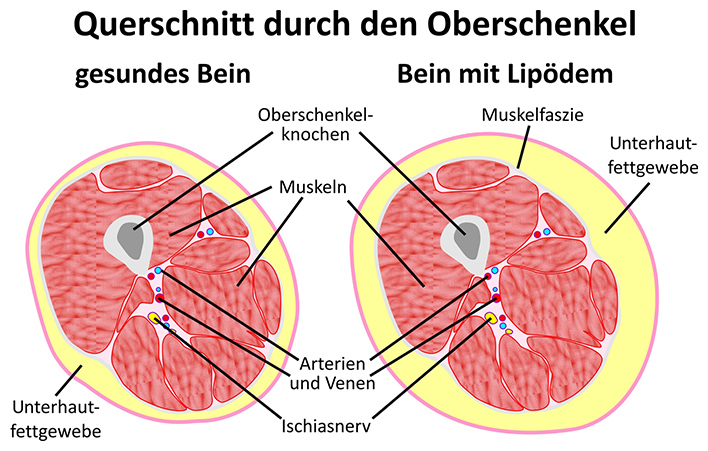
- Mit CT und MRT können Lokalisation und Ausmaß der Fettvermehrung erfasst werden. Deren qualitativen und quantitativen Aspekte sind sonografisch (mit Ultraschall) darstellbar. Die Subkutis beim Lipödem weist im Vergleich zur normalen Unterhaut anfangs eine gleichmäßig vermehrte Echogenität („Schneegestöber“) mit echoreichen Bindegewebs-Septen auf. Später kommen echo-arme Areale hinzu, was der Vermehrung der interstitiellen Flüssigkeit geschuldet sein dürfte.
- Bei der Duplexsonografie mit Kompression sind die durch den Druck verursachten Schmerzen und die Inkompressibilität des Gewebes oftmals proportional der Ausprägung des Ödems.
- Reine Lipödeme zeigen bei der indirekten Lymphangiografie mit interstitieller Applikation des Kontrastmittels ein flammenförmig oder medusenartig konfiguriertes Injektionsdepot. Die Lymphkollektoren sind zart, verlaufen aber auffallend langstreckig geschlängelt (korkenzieher-artig) durch das verbreiterte Unterhautfettgewebe.
- Beim Lipo-Lymphödem dagegen erscheint das Injektionsdepot der indirekten Lymphangiografie unscharf verwaschen. Hier bestimmen knäuelartig umgebende, varikös erscheinende initiale Lymphgefäße mit Refluxen und erweiterte Lymphkollektoren das Bild. Auffallend ähnlich sind das unscharf verwaschene Injektionsdepot und die lymphangiografischen Muster bei der Chronisch-venösen Insuffizienz (CVI).
Durch hochauflösende Sonografie (13,5 MHz) lassen sich beim Lipödem im Bereich der Subkutis echoreich erscheinende retikuläre Strukturen darstellen, bei denen es sich um fibrosierte Septen des Fettgewebes handeln dürfte. Die betreffenden Strukturen sind auch unter Kompression noch nachweisbar. Lediglich das echoärmer erscheinende Fettgewebe zwischen diesen Strukturen ist komprimierbar.
Beim reinen Lipödem können keine echoarmen Spalten im Sinne von Flüssigkeitseinlagerungen nachgewiesen werden. Die indirekt xerolymphografische als auch die sonografische Darstellung zeigen eine Verbreiterung der Subkutis, nicht aber der Kutis. Das kann als sonografisches Kriterium für ein Lipödem gewertet werden. Die Binnenstruktur der Subkutis stellt sich als homogen echoarm mit einigen wenigen eingelagerten echoreichen Strukturen dar, bei denen es sich um fibrosierte Fettgewebesepten handeln dürfte. Verglichen mit einem Normalbefund ist die Echogenität jedoch insgesamt leicht vermehrt. Des Weiteren lässt sich in der Sono-Elastografie beim Lipödem eine deutliche Komprimierbarkeit registrieren. So kann die Subkutis im Durchschnitt um ca. 1 Zentimeter, die Kutis hingegen kaum (deutlich unter 2 mm) komprimiert werden.
Marshall und Schwahn-Schreiber[6] maßen in einer Gruppe von Frauen ohne Lipödem eine Dicke von Subkutis plus Kutis supramalleolär-medial von rund 11 ± 2,8 mm; in einer Gruppe von Frauen mit Lipödem lag der durchschnittliche Wert mit rund 16 mm z.T. jenseits der doppelten Standardabweichung des Wertes der Frauen ohne Lipödem. Die Kutisdicke lag in beiden Gruppen im Mittel deutlich unter 2 mm. Ihr Fazit: „Die sonografische Beurteilung und Vermessung von Subkutis und Kutis eignet sich offensichtlich gut zur Diagnosesicherung und Schweregradbeurteilung eine Lipödems – auch im Rahmen epidemiologischer Studien.“
Beim Lipo-Lymphödem ist sonografisch ohne Kompression eine deutliche Verbreiterung der Subkutis aber auch der Kutis festzustellen. Die Subkutis zeigt eine deutlich erhöhte Echogenität und weist liquide Spalträume auf. Unter Kompression lassen sich die Dicke der Subkutis verringern und die liquiden Spalträume deutlich komprimieren bzw. exprimieren.
Spezielle Untersuchungen
Da ein Zusammenhang zwischen Schilddrüsenunterfunktion und dem Lipödem bestehen kann, sollte beim gleichzeitigen Vorliegen gewisser Symptome (Kälteempfindlichkeit, Müdigkeit, Antriebslosigkeit, brüchige Haare und Nägel, chronische Verstopfung etc.) eine entsprechende Blutuntersuchung vorgenommen werden.
Mithilfe eines speziellen lymphologischen Funktionstests, der Streeten-Probe (Wasser- und Natrium-Belastungstest), kann die beim Lipödem typischerweise erhöhte Durchlässigkeit der Wandungen von Blutgefäßen (Kapillar-Permeabilität) gemessen werden. Die Streeten-Probe dauert mehrere Stunden, ist für den Patienten sehr anstrengend und darf beim Vorliegen von hormonellen Störungen, Organschwäche (Herz, Leber, Nieren) oder sonstiger Ödeme nicht durchgeführt werden. Darum wird sie heute nur in seltenen Fällen, und dann auch nur im klinischen Sektor angewandt.
Wichtiger Hinweis: Der Body-Mass-Index (BMI) fällt beim Lipödem grundsätzlich zu hoch aus. Er ist daher nicht als Parameter zur Einstufung einer Adipositas geeignet. Hier empfehlen sich vielmehr
- Waist-Hip-Ratio (WHR) – Taille-Hüft-Verhältnis
- Waist-Height-Ratio (WTR) – Taille-zu-Größe-Verhältnis
- Umfangs- und Volumenmessungen der Extremitäten
Insbesondere in differentialdiagnostisch schwierigen Fällen (Adipositas versus Lipödem) können diese Verlaufsparameter bei fehlender Volumenabnahme der Extremitäten trotz Reduktion des Gesamtgewichts und des Stammfetts hilfreich für die Diagnosestellung des Lipödems sein
[1] In sehr seltenen Fällen sind auch Männer aufgrund einer ausgeprägten hormonellen Funktionsstörung (alkoholbedingte Leberzirrhose, Hormontherapie im Rahmen von Tumorerkrankungen etc.) betroffen. Weltweit gibt es nur einen einzigen Fallbericht über das Auftreten eines Lipödems bei einem gesunden Mann aus Taiwan. Das ist bemerkenswert, weil bei Asiatinnen das Lipödem praktisch nicht vorkommt.
[2] Die Vermutung, dass dem Lipödem hormonelle Ursachen zugrunde liegen, wird auch dadurch gestützt, dass hormonelle Kontrazeptiva („Antibabypille“ etc.) das Auftreten bzw. die Verschlimmerung des Lipödems begünstigen können.
[3] Falls auch die Füße (Bisgaard’sche Kulisse, Vorfuß etc.) Flüssigkeitseinlagerungen aufweisen, muss abgeklärt werden, ob ein „internistisches Ödem“ (aufgrund einer Schwäche von Herz, Leber oder Nieren) oder ein Ödem aufgrund einer anderen Ursache (Varikosis, Medikamente, Eiweißmangel etc.) vorliegt. Diese Ödeme sind – mit Ausnahme der bei Varikosis! – an beiden Beinen gleichstark ausgeprägt. Sie lassen sich leicht durch einen Fingerdruck gegen das Schienbein nachweisen (prätibiale Delle).
[4] Stemmer’sches Zeichen: Lässt sich die Haut am Rücken der 2. Zehe bzw. des Zeigefingers der betroffenen Extremität mit Daumen und Zeigefinger nicht oder nur sehr schwer (infolge der Verhärtung des Gewebes) abheben oder fälteln, ist das Stemmer’sche Zeichen positiv und es liegt ein Lymphödem vor. Das Stemmer’sche Zeichen ist ein untrügliches Zeichen für ein Lymphödem. Fehlt es, kann trotzdem ein Lymphödem vorliegen. Das Stemmer’sche Zeichen kann also falsch-negativ sein, niemals aber falsch-positiv.
[5] Versetzt man die Fettmassen des Lipödems mit beiden Händen in eine Rotations-Schwingung um die Längsachse des Knochens, schwingt der Fettmantel nach dem Loslassen noch etwas nach. Dieses eindeutige Nachschwingen tritt nur beim Lipödem, nicht aber bei Adipositas bzw. Extremitäten-Lipohypertrophie auf.
[6] „Prävalenz des Lipödems bei berufstätigen Frauen in Deutschland“ (Lipödem-3-Studie), M. Marshall (Tegernsee / Planegg); C. Schwahn-Schreiber (Venenzentrum Elbe-Weser, Otterndorf), Phlebologie 3 / 2011, Schattauer Verlag
Das Lipo-Lymphödem

- Foto: Dr. Gerd R. Lulay,
www.lymphzentrum-nordwest.de
Lymphszintigraphische[1] Untersuchungen zeigen, dass der Lymphtransport in frühen Stadien des Lipödems gut bis überdurchschnittlich ist. Demnach ist hier das Lymphgefäßsystem intakt und arbeitet aufgrund des gesteigerten Flüssigkeitsanfalls im lipödematösen Gewebe im oberen Belastungsbereich.
Die dauerhaft hohe Belastung führt im Laufe der Jahre zu einer Degeneration der Lymphgefäße, wodurch ihre Transportkapazität sinkt. Die im Gewebe anfallende Flüssigkeit kann dann nicht mehr ausreichend abtransportiert werden und es bilden sich eiweißreiche Flüssigkeitsansammlungen. In diese kann mit dem Finger eine Delle eingedrückt werden, die sich nur langsam zurückbildet. Mit der Zeit verhärtet das Gewebe zunehmend, bis eine Delle nicht mehr oder nur sehr schwer zu erzeugen ist.
Das sich einlagernde Eiweiß führt über nichtbakterielle Entzündungen zu Verhärtungen des Gewebes (Fibrosen) und krankhaften Veränderungen der Lymphgefäße (Lymphangiosklerosen). Schließlich entsteht daraus ein sekundäres Lymphödem. Dann liegt ein Lipo-Lymphödem vor. Dies ist an der Schwellung des Fußrückens („Lymphsee“), vertieften Falten an den Zehen-Ansätzen (Zehengrund) und einem positiven Stemmer’schen Zeichen[2] erkennbar.
Wichtiger Hinweis: Das sekundäre Lymphödem, das aus einem Lipödem ein Lipo-Lymphödem macht, kann von jedem der drei Stadien des Lipödems aus entstehen! Eine begleitende Adipositas kann das begünstigen.
In der Literatur finden sich Angaben, dass das Lipo-Lymphödem ab dem 5. Lebensjahrzehnt, also zwischen 40 und 50 Jahren auftritt, andere nennen als Zeitpunkt 15 bis 18 Jahre nach den ersten Anzeichen des Lipödems. Der Prozess verläuft fließend. Manche Autoren bezeichnen das Lipo-Lymphödem auch als das Stadium IV des Lipödems.
Die Entwicklung eines Lipödems zu einem Lipo-Lymphödem wurde unseres Wissens nur an den Beinen, nicht jedoch an den Armen beobachtet. Grund dafür dürfte unsere aufrechte Körperhaltung (Orthostase) in Verbindung mit der Schwerkraft sein, die sich vor allem in den Beinen auswirkt.
Dennoch können auch an den Armen Lipo-Lymphödeme entstehen, wenn zu einem bestehenden Lipödem ein Lymphödem hinzukommt. Dies ist etwa der Fall nach einer Brustkrebsbehandlung mit Entnahme von Lymphknoten aus der Achsel und Bestrahlung oder auch nach einer ästhetisch-chirurgische Oberarmstraffung (Brachioplastik). Dann ist der Arm mit dem Lymphödem dicker als der andere.
Das Lymphödem beim Lipo-Lymphödem
Durch die dauerhaft hohe Belastung, der das Lymphgefäßsystem beim Lipödem ausgesetzt ist, bildet sich nach mehreren Jahren oftmals ein sekundäres[4] Lymphödem. Dieser Prozess vollzieht sich fließend. Je nach Ausprägung wird das Lymphödem in vier Stadien eingeteilt.
| Stadium 0 (Latenzstadium) | ohne sichtbare oder tastbare Schwellung, nur funktions-diagnostisch (Lymphszintigramm, Ödemscanner) nachweisbar |
| Stadium 1 (spontan reversibles Stadium) | das Ödem ist weich, man kann mit dem Finger leicht eine Delle eindrücken, die Schwellung bildet sich durch Hochlagern der Gliedmaße spontan zurück |
| Stadium 2 (nicht spontan reversibles Stadium) | das Ödem ist verhärtet, es kann mit dem Finger keine Delle eingedrückt werden, die Schwellung bildet sich durch Hochlagern der Gliedmaße nicht mehr zurück |
| Stadium 3 (Elephantiasis) | stark ausgeprägte Schwellung mit Verhärtungen und typischen Hautveränderungen, Bewegungseinschränkung der betroffenen Gliedmaßen |
Die Befunde des Lipödems und des Lymphödems überlagern sich. Die Therapie muss entsprechend darauf abgestellt werden. Es gibt auch Fälle, in denen neben einem Lipödem auch ein primäres Lymphödem besteht. Dann sind im Gegensatz zum „echten“ Lipo-Lymphödem die Beine unterschiedlich dick. Auch kann neben einem Lipödem ein Phlebödem (ein durch Venenerkrankungen bedingtes Ödem) vorliegen. Dann sprechen wir von einem Lip-Phlebödem. Es gibt sogar – wenn auch selten – Lip-Lymph-Phlebödeme.
[1] Die Lymphszintigrafie ist ein nuklearmedizinischen Verfahren zur Funktionsdiagnostik des Lymphgefäßsystems hauptsächlich der Beine, seltener auch der Arme. Es dient in erster Linie zur Bewertung des Lymphtransports. Dabei wird gemessen, wie schnell und intensiv die Lymphknoten in der Leiste (bzw. in der Achsel) einen radioaktiv markierten Stoffes aufnehmen, der zuvor am Fuß (bzw.an der Hand) injiziert wurde. Verlängerte Ankunftszeiten und Aufnahmewerte („Uptake“) unterhalb der Norm sind Zeichen eines verschlechterten Lymphtransports des untersuchten Abschnitts des Lymphgefäßsystems.
[2] Stemmer’sches Zeichen: Lässt sich die Haut am Rücken der 2. Zehe bzw. des Zeigefingers der betroffenen Extremität mit Daumen und Zeigefinger nicht oder nur sehr schwer (infolge der Verhärtung des Gewebes) abheben oder fälteln, ist das Stemmer’sche Zeichen positiv und es liegt ein Lymphödem vor. Das Stemmer’sche Zeichen ist ein untrügliches Zeichen für ein Lymphödem. Fehlt es, kann trotzdem ein Lymphödem vorliegen. Das Stemmer’sche Zeichen kann also falsch-negativ sein, niemals aber falsch-positiv.
[3] Von einem „reinen Lipödem“ sprechen wir, solange keine Lymphabflussstörung vorliegt. In diesem Zustand kann das Lymphgefäßsystem die lymphpflichtige Last von sich aus vollständig abtransportieren. Darum ist hier die Manuelle Lymphdrainage (MLD) zur Verbesserung des Lymphtransports nicht angezeigt.
[4] „Sekundär“ nennen wir Lymphödeme, die aufgrund einer bekannten Ursache entstanden sind. Beim Lymphödem des Lipo-Lymphödems ist die Ursache die schwindende Transportkapazität der Lymphgefäße aufgrund degenerativer Vorgänge. Der Gegensatz dazu entsteht das „primäre Lymphödem“ aufgrund angeborener Defekte des Lymphgefäßsystems.