Lymphödem
Auf der Seite Lymphgefäßsystem werden Aufbau und Funktion dieses lebenswichtigen Organs der Zirkulation erklärt. Wird mehr Lymphflüssigkeit gebildet als abtransportiert werden kann, sammelt sich Flüssigkeit im Gewebe an, was sich durch eine sicht- und tastbare Schwellung bemerkbar macht, die wir „Lymphödem“ nennen. Dabei sind zwei Fälle zu unterscheiden: Das akute Lymphödem und das chronische Lymphödem.
Akutes Lymphödem
Ein solches bildet sich, wenn sich aufgrund entzündlicher Vorgänge die Durchlässigkeit der Wände der Blutkapillaren erhöht und dadurch so viel Flüssigkeit in das Gewebe gelangt, dass die Transportkapazität des Lymphgefäßsystems nicht ausreicht, um sie abzuleiten. Wir sprechen dann von einer „Hochvolumen-Insuffizienz“ oder auch „dynamischer Insuffizienz“.
Die geschwollene Backe nach einem Zahnarztbesuch oder einer deftigen Ohrfeige, die Schwellung am verstauchten Knöchel, ein Insektenstich gehören ebenso zu den akuten Lymphödemen wie Schwellungen nach anderen Verletzungen oder operativen Eingriffen. Mit dem Abklingen der Entzündung normalisiert sich die Wanddurchlässigkeit der Blutkapillaren wieder, es tritt weniger Flüssigkeit in das Gewebe aus, die Lymphgefäße beseitigen den Überschuss nach und nach und die Schwellung verschwindet.
Chronisches Lymphödem
Dieses ist die Folge eines dauerhaften Mangels oder Defekts im Lymphgefäßsystem. Das „insuffiziente“ Lymphgefäßsystem kann die natürlicherweise anfallende Gewebsflüssigkeit nicht abtransportieren. Wir sprechen dann von einer „Niedrigvolumen-Insuffizienz“ oder auch „mechanischer Insuffizienz“. Es gibt das angeborene – „primäre“ – Lymphödem und das „sekundäre“, das aufgrund bestimmter Ereignisse erworben wurde.
Menschen mit einem primären Lymphödem haben von Anfang an zu wenige oder nicht funktionierende Lymphgefäße bzw. Lymphknoten. 80 Prozent von ihnen sind weiblich. In 3 Prozent der Fälle ist die lymphatische Transportkapazität so stark eingeschränkt, dass das Ödem bereits ab der Geburt manifest ist. Meist jedoch treten diese Schwellungen erst später auf, etwa während Wachstumsschüben, Pubertät, Schwangerschaft oder auch durch ein auslösendes Ereignis (Verletzung, Insektenstich, Sonnenbrand etc.), das vom intakten Lymphgefäßsystem problemlos verkraftet wird, nicht jedoch vom vorgeschädigten. Etwa ein Drittel aller chronischen Lymphödeme sind primär. Primäre Lymphödeme treten in erster Linie an den Beinen auf, überwiegend einseitig. Meist beginnen sie an den Enden der Gliedmaßen und entwickeln sich zum Körper hin.
Der Großteil der Lymphödempatienten hat die Krankheit jedoch im Laufe des Lebens „erworben“, dann sprechen wir von einem „sekundären Lymphödem“. In den Industrieländern ist die häufigste Ursache dafür die Entnahme bzw. Bestrahlung von Lymphknoten im Rahmen von Diagnose bzw. Therapie von bösartigen Tumorerkrankungen. Da sie durch die ärztliche Behandlung entstanden sind, nennen wir sie „iatrogene Lymphödeme“. Glücklicherweise wurden die OP- und Bestrahlungstechniken in den letzten Jahren immer mehr verbessert. Dadurch können die Nebenwirkungen und somit auch das Lymphödem-Risiko reduziert werden.
Es können aber auch Verletzungen verschiedenster Art, Verbrennungen, Entzündungen, Vergiftungen, Verätzungen, Sonnenbrand, Insektenstiche, Schlangenbisse, bösartige Tumoren in den Lymphknoten und andere Tumoren, Parasiten (tropische Filariasis), unabsichtlich oder absichtlich zugefügte Abschnürungen („artifizielles Lymphödem“) oder schädliche Mineralien („geochemisches Lymphödem“) dafür verantwortlich sein. Ist die Ursache unbekannt, spricht man von einem „idiopathischen Lymphödem“.
Es gibt doppelt so viele sekundäre Lymphödeme wie primäre. Sie beginnen meist proximal – körpernah – und breiten sich nach distal – körperfern – aus. Bei uns sind die weitaus häufigsten Ursachen chronischer Lymphödeme die Entfernung von Lymphknoten und die Strahlentherapie bei der Behandlung von Krebserkrankungen. Jeder entfernter Lymphknoten bedeutet eine Unterbrechung des Lymphabfluss und die Bestrahlung kann das Gewebe verhärten und die darin liegenden Lymphgefäße so sehr schädigen, dass der Lymphfluss durch das betroffene Gebiet hochgradig gestört ist.
Häufigkeit von chronischen Lymphödemen
Es gibt verschiedene Studien zur Ermittlung der Häufigkeit von chronischen Lymphödemen, doch die kommen zu sehr unterschiedlichen Ergebnissen. Grund dafür ist, dass es keine einheitliche Definition dafür gibt, wann ein Lymphödem vorliegt. Eine 1997 veröffentlichte Studie von H. Schünemann und N. Willich nimmt als Kriterium für ein Arm-Lymphödem eine Differenz der Umfänge beider Arme von 2 cm oder mehr. Das ist natürlich recht willkürlich. Denn liegt ein Lymphödem erst vor, wenn etwa ein Oberarm 2 cm mehr Umfang als der andere hat, während bei einem Unterschied von 1,5 cm keines vorliegt? Und weil die verschiedenen Studien unterschiedliche Kriterien für ein Lymphödem verwenden, sind sie nur schwer zu vergleichen und es lassen sich kaum zuverlässige Schlüsse daraus ziehen.
Dagegen sind die Häufigkeiten der Arten (primär, sekundär) sowie der Lokalisierungen (Arm-, Bein-, Genital-Lymphödem etc.) chronischer Lymphödeme sehr gut dokumentiert. Bei unserer Abschätzung der Zahl der Menschen mit chronischen Lymphödemen stützen wir uns auf diese bekannten Dokumentationen und verknüpfen sie mit der „Bonner Venenstudie der Deutschen Gesellschaft für Phlebologie“, die 2003 von Prof. E. Rabe und Mitarbeiten veröffentlicht wurde.
1,8 Prozent der Probanden der Studie hatten ein ausgeprägt positives Stemmer’sches Zeichen* im Sinne eines manifesten Lymphödems. Das wurde bei 2 Prozent der Frauen und 1,5 Prozent der Männer festgestellt. Diese Aussage bezieht sich aber nur auf die Beine. Laut dem renommierten Ödematologen Dr. Ulrich Herpertz sind Lymphödeme zu 34 Prozent primär (davon 94 Prozent Bein-Lymphödeme) und zu 66 Prozent sekundär (davon 31 Prozent Bein-Lymphödeme).
Auf der Basis der „Bonner Venenstudie“ und den Dr. Herpertz ermittelten Daten kann in Deutschland die Gesamthäufigkeit der chronischen Lymphödeme in der Bevölkerung über 18 Jahren mit etwa 3,5 Prozent angegeben werden. Da diese Bevölkerungsgruppe 62,4 Millionen Menschen umfasst, haben bei uns rund 2,2 Millionen Erwachsene – 1,25 Millionen Frauen und 936.000 Männer – ein chronisches Lymphödem. Die Zahl der betroffenen Kinder dürfte bei wenigen Tausend liegen.
Lymphödem-Formen und woran man sie erkennt
Sekundäre Lymphödeme, die in Zusammenhang mit einer Krebserkrankung entstanden sind, treten meist im ersten postoperativen Jahr auf, manchmal aber – aufgrund von Narbenschrumpfungen und Strahlenschäden – erst nach Monaten, Jahren, ja sogar Jahrzehnten. Beim Auftreten eines Lymphödems muss als Erstes abgeklärt werden, ob nicht ein Tumor vorliegt, der den Lymphabfluss blockiert. Tritt das Ödem unmittelbar nach der Operation auf, kann es sich um ein „passageres postoperatives Lymphödem“ handeln, das innerhalb einiger Tage oder Wochen von alleine verschwindet.
Am weitaus häufigsten ist das Arm-Lymphödem. Es kann den ganzen Arm einschließlich der Hand betreffen oder nur einen Teil des Armes. Es beginnt oft am Oberarm und breitet sich nach unten aus. Ein ausgeprägtes Armlymphödem ist leicht zu diagnostizieren, schwierig wird es bei schwachen Ödemen, bei denen die Differenz der Umfänge von rechtem und linkem Arm weniger als 2 cm beträgt. Aussagekräftig ist hier der vergleichende Hautfaltentest. Dabei wird in der Mitte der beiden Oberarme, an beiden Unterarmen nahe den Ellenbogen (immer an den Unterseiten!) sowie an den Handrücken mit Daumen und Zeigefinger eine Hautfalte gebildet. Ist die Hautfalte an der operierten Seite dicker, liegt dort ein Lymphödem vor.
Echte Mamma-Lymphödeme (an der Brust selbst) kommen eher selten vor. Dagegen tritt etwa bei einem Viertel der Frauen, die brusterhaltend operiert wurden, aufgrund der Bestrahlung ein Mamma-Ödem auf. Insbesondere sind davon große Brüste betroffen, da hier eine höhere Dosierung der Bestrahlung notwendig ist. Diese Ödeme verschwinden in der Regel ohne Behandlung (spontan) innerhalb einiger Monate, spätestens nach zwei bis drei Jahren. Wurde die Brust vollständig entfernt und mittels eines „TRAM-Lappens“ (Gewebe aus dem Unterbauch) neu aufgebaut, ist die Wahrscheinlichkeit eines Haut-Lymphödems am Transplantat relativ hoch. Allerdings sind die damit verbundenen Beschwerden meist eher gering.
In knapp 10 Prozent der Fälle entsteht nach Brust-OP und Bestrahlung ein Thoraxwand-Lymphödem. Diese sind einseitig oder beidseitig-asymmetrisch (vergleichender Hautfaltentest!) und verschwinden in der Regel spontan innerhalb einiger Wochen oder Monate. In seltenen Fällen können sie chronisch werden, wobei dann auch ein Arm oder beide Arme betroffen sind.
Sekundäre Kopf-Lymphödeme sind in der Regel die Folge von Krebs-Operationen („neck dissection“) und Bestrahlung von Lymphknoten im Halsbereich. Dabei treten die Schwellungen am Hals und im Gesicht auf.
Sekundäre Genital-Lymphödeme treten bei Männern in Form von Schwellungen am Penis und Hodensack, bei Frauen als Schwellungen der Vulva (Venushügel, Schamlippen und Klitoris) auf, oftmals zusammen mit einem Bein-Lymphödem.
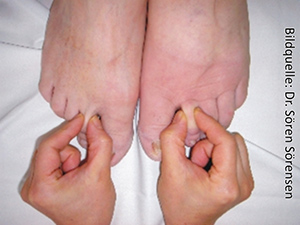
Sekundäre Bein-Lymphödeme können verursacht werden durch Lymphknoten-Entfernung und Bestrahlung im Rahmen der Behandlung von bösartigen Tumoren („Malignome“) an den Organen der Fortpflanzung, am Enddarm, an der Blase oder durch Hautkrebs. Sie können ein Bein oder beide Beine betreffen. Dann sind die Lymphödeme aber in den beiden Beinen unterschiedlich stark ausgeprägt. Auch hier ist der vergleichende Hautfaltentest diagnostisch aussagekräftig. Allerdings ist beim sekundären Lymphödem das „Stemmer’sche Zeichen“* nur in zwei Drittel der Fälle positiv. Ist es positiv, kann man auf der Oberseite der zweiten Zehen keine Hautfalte abheben, da die Haut dort durch verhärtetes Eiweiß („Proteinfibrose“) stark verdickt ist. Ein positives Stemmer’sche Zeichen* ist immer (!) Zeichen eines Lymphödems.
Die Diagnose des Bein-Lymphödems ist in vielen Fällen sehr schwierig. Grund dafür ist, dass an den Beinen insgesamt 23 verschiedene Ödemarten auftreten können. Die meisten davon sind keine Erkrankungen an sich sondern Symptome einer Grunderkrankung (Herz, Leber, Nieren etc.), treten infolge einer Schwangerschaft oder bei Eiweißmangel auf. Aber auch Medikamente, Vergiftungen, Muskel-Lähmung und andere Ursachen können Ödeme in den Beinen hervorrufen.
Im Gegensatz zum Lymphödem – das kein (!) Symptom sondern eine Diagnose, also eine „echte“ Krankheit ist – sind die anderen Ödeme eiweißarm. Bei ihnen wird die Flüssigkeit durch die Schwerkraft nach unten gezogen und verteilt sich meist symmetrisch in beiden Beinen. Diese Ödeme überlagern oftmals das Lymphödem und kaschieren dieses. Sie sind so weich, dass man mit dem Finger eine Delle in die Haut eindrücken kann. Genau das kann man auch bei „jungen“ Lymphödemen (Stadium 1). Bestehen Lymphödeme längere Zeit, verhärtet sich das darin enthaltene Eiweiß und man kann keine Delle mehr in die Haut eindrücken (Stadium 2 und 3).
Die Stadien des Lymphödems
Je nach Ausprägung wird das Lymphödem in vier Stadien eingeteilt
Stadium 0: Latenzstadium, ohne sichtbare oder tastbare Schwellung, nur funktions-diagnostisch (Lymphszintigramm) nachweisbar
Stadium 1: Spontan reversibles Stadium, das Ödem ist weich, es kann mit dem Finger leicht eine Delle eingedrückt werden, die Schwellung bildet sich durch Hochlagern der Gliedmaße spontan zurück
Stadium 2: Spontan irreversibles Stadium, das Ödem ist verhärtet, es kann mit dem Finger keine Delle eingedrückt werden, die Schwellung bildet sich spontan nicht mehr zurück
Stadium 3: Elephantiasis, stark ausgeprägte Schwellung mit Verhärtung und typischen Hautveränderungen, Bewegungseinschränkung der betroffenen Gliedmaße(n) bzw. des gesamten Körpers
Lymphatische Filariasis
Wenn wir allerdings über unseren Tellerrand schauen, sehen die Dinge ganz anders aus: In den feucht-tropischen Regionen unserer Erde (Afrika, Mittel- und Südamerika, Asien und pazifische Inseln) gibt es Fadenwürmer (Filarien), deren Eier von Mücken beim Stich eines Menschen in dessen Blut gelangen. Die Parasiten schlüpfen und siedeln sich in den Lymphknoten an, wo sie sich von der eiweißreichen Lymphe ernähren. Die Filarien können bis zu 8 cm lang werden und verstopfen den Lymphabfluss. Dadurch entstehen mit der Zeit gigantische Lymphödeme, meist an den Beinen („Elephantiasis“), den Genitalien oder Brüsten.
Anders als bei uns sind in den Tropen mehr Männer vom Lymphödem betroffen als Frauen. Das kommt daher, dass dort die Männer sich meist im Freien aufhalten, Frauen dagegen mehr im häuslichen Bereich und somit seltener von Mücken gestochen werden. Die Gesundheitsorganisation WHO schätzt die Zahl der von Filarien infizierten Menschen auf 120 Millionen, 15 Millionen davon haben eine Elephantiasis entwickelt, 25 Millionen Männer haben Lymphödemen im Urogenitalbereich. Das sind ebenso viele wie an Aids erkrankte Menschen, doch von ihnen hört man so gut wie nichts.
Die Stadien des Lymphödems
Die Ärzte und das Lymphödem
Glücklicherweise kommen Lymphödeme relativ selten vor. Maximal 3,5 Prozent der Erwachsenen in Deutschland sind davon betroffen. Also sehen viele Ärzte nur alle paar Jahre oder niemals ein Lymphödem (sofern sie es denn erkennen!). Oder es kommt eines zu ihm und er meint es sei eine andere Erkrankung. Denn seltene Krankheiten werden im Medizinstudium eher am Rande erwähnt. Und auch später „rentiert“ es sich für die meisten Ärzte nicht, großartig Zeit und Mühe zu investieren, um sich über eine Krankheit zu informieren, mit der er kaum oder gar nie in Berührung kommt. Für die vom Lymphödem Betroffenen erwächst daraus natürlich eine schwierige Situation.
* Das „Stemmer’sches Zeichen“ ist positiv, wenn man auf der Oberseite der zweiten Zehe mit Daumen und Zeigefinger keine Hautfalte abheben kann. Dann liegt immer ein Lymphödem vor. Ist es negativ, kann trotzdem ein Lymphödem vorliegen. Das Stemmer’sches Zeichen kann also falsch-negativ sein, niemals aber falsch-positiv.